
重型颅脑损伤合并甲状腺危象救治1例并文献分析
作者:冯阳,王向蒙,河南科技大学第一附属医院重症医学科
甲状腺危象 (thyroid storm,TS)也称甲亢危象,是临床相对少见、危及病人生命的一种内分泌急症,需要紧急治疗。重型颅脑损伤合并TS 在临床十分罕见,特别是既往无甲状腺疾病病史的病人,不易早期明确诊断,治疗会造成延误,甚至导致病人死亡。TS 的诱因很多,早期缺乏特异性指标,临床表现多样,当临床上出现不易解释的高热、心动过速、呕吐、腹泻
(thyroid storm,TS)也称甲亢危象,是临床相对少见、危及病人生命的一种内分泌急症,需要紧急治疗。重型颅脑损伤合并TS 在临床十分罕见,特别是既往无甲状腺疾病病史的病人,不易早期明确诊断,治疗会造成延误,甚至导致病人死亡。TS 的诱因很多,早期缺乏特异性指标,临床表现多样,当临床上出现不易解释的高热、心动过速、呕吐、腹泻 和意识改变等症状时,应考虑到TS 的可能,尤其是女性病人。本研究报道1 例重型颅脑损伤合并TS 成功治疗的病例,为广大医务工作者提供一定借鉴。
和意识改变等症状时,应考虑到TS 的可能,尤其是女性病人。本研究报道1 例重型颅脑损伤合并TS 成功治疗的病例,为广大医务工作者提供一定借鉴。
1. 病历摘要(图1)
女,33 岁;因“重型颅脑损伤术后1d”由外院转入。病人1d 前骑车摔倒后导致头部受伤,颅脑CT平扫 提示:左侧额颞顶叶硬膜下血肿、蛛网膜下腔出血
提示:左侧额颞顶叶硬膜下血肿、蛛网膜下腔出血 、脑肿胀、脑疝
、脑肿胀、脑疝 。在当地县人民医院急诊行“硬膜下血肿清除+去骨瓣减压术”。术后病人处于昏迷状态,术后第1 日复查颅脑CT提示左侧颞顶叶新发血肿,并出现阵发性心动过速,伴有发热
。在当地县人民医院急诊行“硬膜下血肿清除+去骨瓣减压术”。术后病人处于昏迷状态,术后第1 日复查颅脑CT提示左侧颞顶叶新发血肿,并出现阵发性心动过速,伴有发热 ,为求进一步治疗转入本院。
,为求进一步治疗转入本院。
入院查体:发育正常,营养中等,昏迷状,气管插管机械通气 ,骨窗压力高,留置头皮下引流管
,骨窗压力高,留置头皮下引流管 1 根。颈软,无抵抗。双侧瞳孔不等大,右侧瞳孔直径3.0mm,左侧瞳孔直径4.0mm,对光反射均迟钝。双肺呼吸音对称,可闻及散在痰鸣音,心率快,律不齐,未闻及瓣膜杂音。
1 根。颈软,无抵抗。双侧瞳孔不等大,右侧瞳孔直径3.0mm,左侧瞳孔直径4.0mm,对光反射均迟钝。双肺呼吸音对称,可闻及散在痰鸣音,心率快,律不齐,未闻及瓣膜杂音。
四肢肌力不能查,肌张力减低,膝腱反射存在,右侧巴氏征阳性,左侧巴氏征阴性。GCS 评分:E1VTM3。生命体征:T 36.8℃,P150 次/min,机械通气,血压143/95mmHg(1mmHg=0.133kPa)。入院后给予机械通气,抗感染,脱水降颅压,镇痛镇静等治疗。病人心电图 提示阵发性房性心动过速,心率180 次/min,给予艾司洛尔
提示阵发性房性心动过速,心率180 次/min,给予艾司洛尔 持续泵入控制心率,心率仍约140 次/min,血压正常。入院后体温最高39.4℃。病人心率始终偏快,间断出现阵发性室上性心动过速,心率最快时为194 次/min。
持续泵入控制心率,心率仍约140 次/min,血压正常。入院后体温最高39.4℃。病人心率始终偏快,间断出现阵发性室上性心动过速,心率最快时为194 次/min。
9月11 日相关检查:血常规 示WBC 18.61×1012/L,中性粒细胞计数17.52×1012/L;心电图示阵发性房性心动过速;心脏彩超示各心房室内径正常,房间隔、室间隔连续完整,瓣膜启闭正常,心包无明显积液,EF约65%。9 月13 日总三碘甲状腺原氨酸(T3)2.66ng/ml,总甲状腺激素(T4)20.90Uμg/dl,超敏促甲状腺激素(TSH3UL)0.01μIU/ml。
示WBC 18.61×1012/L,中性粒细胞计数17.52×1012/L;心电图示阵发性房性心动过速;心脏彩超示各心房室内径正常,房间隔、室间隔连续完整,瓣膜启闭正常,心包无明显积液,EF约65%。9 月13 日总三碘甲状腺原氨酸(T3)2.66ng/ml,总甲状腺激素(T4)20.90Uμg/dl,超敏促甲状腺激素(TSH3UL)0.01μIU/ml。
甲状腺彩超提示:甲状腺轮廓清晰,形态饱满,甲状腺左叶大小约18.8mm×22.9mm×43.0mm,右叶大小约9.4mm×18.9mm×43.6mm,峡部4.8mm;甲状腺实质回声弥漫性不均,可见片状低回声及条带状强回声,呈网格样改变,血流信号未见明显异常;印象:甲状腺弥漫性病变。
9 月14 日抗甲状腺过氧化物抗体(TPOAb)696.30IU/ml,抗甲状腺球蛋白抗体 (TG-Ab)<15.0IU/ml,促甲状腺受体抗体
(TG-Ab)<15.0IU/ml,促甲状腺受体抗体 (TRAb)12.06IU/L。病人心动过速与原发疾病不太相符,完善相关检查后,给予补液、输血
(TRAb)12.06IU/L。病人心动过速与原发疾病不太相符,完善相关检查后,给予补液、输血 纠正贫血
纠正贫血 、应用β 受体阻滞剂后,效果不佳。
、应用β 受体阻滞剂后,效果不佳。
甲状腺彩超、甲功、甲状腺抗体等检查结果,结合病人症状、体征,补充诊断Graves 病、TS。TS 诱发因素:外伤、手术、麻醉等应激。给予丙硫氧嘧啶 200mg、3 次/d 鼻饲,普萘洛尔
200mg、3 次/d 鼻饲,普萘洛尔 20mg 3 次/d 鼻饲。虽然病人心率仍偏快,但未再超过140 次/min,间断发热,行腰椎穿刺检查脑脊液排除颅内感染,血培养
20mg 3 次/d 鼻饲。虽然病人心率仍偏快,但未再超过140 次/min,间断发热,行腰椎穿刺检查脑脊液排除颅内感染,血培养 排除血行感染,考虑肺部感染,针对肺部感染调整抗感染治疗后,病人体温逐渐稳定。
排除血行感染,考虑肺部感染,针对肺部感染调整抗感染治疗后,病人体温逐渐稳定。
9 月17日床旁行经皮气管切开。9 月22 日调整丙硫氧嘧啶为100mg、3 次/d 鼻饲,普萘洛尔用法用量同前,直至病人好转出院。病人意识由入院时昏迷转为模糊,出院时GCS:E4VTM5,左侧肢体肌力2 级,右侧肢体肌力1 级。转回当地县医院继续治疗。随访7 个月,病人于2022 年4 月在当地县人民医院行颅骨修补术,现在能够胜任日常家务活动。
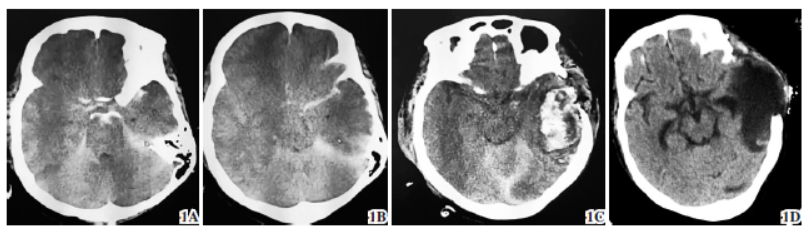
图1 重型颅脑损伤头部CT 1A、1B 小脑幕、部分脑沟裂池密度增加,左侧额颞顶部硬膜下弧形高密度影,中线结构右偏(9 月10 日)1C 左侧颅骨呈术后部分缺如改变,左侧颞顶叶新发血肿(9 月11 日)1D 左侧额颞顶和片状低密度影,双侧侧脑室形态尚可,中线结构基本居中(10 月2 日)
2. 讨论
2.1 流行病学
TS 也称甲亢危象,是一种急性、危及生命的甲状腺功能亢进并发症,表现为全身多系统受累,主要是高代谢率及高肾上腺素 能反应症状,多种诱发因素导致确诊或未确诊甲亢病人出现TS。美国调查显示:TS 的发生率在正常人群为(0.57~0.76)/10 万,住院病人为(4.8~5.6)/10 万。日本的调查显示:TS 发病率为0.2/10 万,约占所有甲状腺疾病病人0.22% 和住院甲状腺疾病病人5.4%。TS 发病的男女之比约为1∶3,病死率超过10%。由于其发病率低,故缺乏大规模流行病学研究。
能反应症状,多种诱发因素导致确诊或未确诊甲亢病人出现TS。美国调查显示:TS 的发生率在正常人群为(0.57~0.76)/10 万,住院病人为(4.8~5.6)/10 万。日本的调查显示:TS 发病率为0.2/10 万,约占所有甲状腺疾病病人0.22% 和住院甲状腺疾病病人5.4%。TS 发病的男女之比约为1∶3,病死率超过10%。由于其发病率低,故缺乏大规模流行病学研究。
2.2 临床表现及诱因
TS 表现为全身多系统受累,典型临床表现包括昏迷、高热、心力衰竭、腹泻和黄疸 。叠加诱发因素导致确诊或未确诊甲亢病人出现TS,诱发因素包括:突然停用抗甲状腺药物、甲状腺及非甲状腺手术、创伤、感染、糖尿病酮症酸中毒
。叠加诱发因素导致确诊或未确诊甲亢病人出现TS,诱发因素包括:突然停用抗甲状腺药物、甲状腺及非甲状腺手术、创伤、感染、糖尿病酮症酸中毒 、急性心梗、心力衰竭、药物反应、分娩、近期使用含碘造影剂、放射性碘治疗(罕见)、烧伤、中风、药物不良反应(胺碘酮
、急性心梗、心力衰竭、药物反应、分娩、近期使用含碘造影剂、放射性碘治疗(罕见)、烧伤、中风、药物不良反应(胺碘酮 、麻醉剂、水杨酸
、麻醉剂、水杨酸 盐等)。
盐等)。
2.3 鉴别诊断
TS 应与其他具有相似症状和体征的疾病相鉴别。由于发热是多种疾病最常见的表现,因此容易误诊。该病需与颅内感染、肺部感染、血行感染、中枢性高热等相鉴别。如果不及时治疗,TS 会导致以下并发症:心律失常、高输出心力衰竭、癫痫 发作、谵妄
发作、谵妄 、昏迷、肝酶升高、黄疸、腹部绞痛、呕吐、腹泻、心房颤动
、昏迷、肝酶升高、黄疸、腹部绞痛、呕吐、腹泻、心房颤动 和血栓栓塞。Burch-Wartofsky评分量表是目前诊断TS 的主要标准,得分≥45,可诊断为TS;25~44 之间,称为危象前期;<25 可排除TS。
和血栓栓塞。Burch-Wartofsky评分量表是目前诊断TS 的主要标准,得分≥45,可诊断为TS;25~44 之间,称为危象前期;<25 可排除TS。
需注意的是,TS 诊断应基于临床判断,评分为辅。大多数TS 是由甲状腺疾病及诱发因素共同引起的,最常见诱因是不规律使用或停用抗甲状腺药物,第二常见诱因是感染,尤其是上呼吸道感染。最常见病因是Graves 病。
法国的一项研究显示:胺碘酮相关的甲状腺疾病和Graves 病是TS 的主要病因,ICU和入院后6 个月的病死率分别为17%和22%。早期怀疑、及时诊断和强化治疗能够提高TS病人的生存率,但由于其较低的发病率和较高的病死率,关于如何治疗TS 的前瞻性干预研究难以开展。日本甲状腺协会和日本内分泌学会工作组制定了新的诊断标准,并在日本对TS 进行全国性调查,结果显示该病在日本的病死率仍然很高(约11%),多器官衰竭和急性心力衰竭 是常见死亡原因。
是常见死亡原因。
治疗上建议使用抗甲状腺药物、无机碘化物、糖皮质激素 和β 受体拮抗剂进行多模式治疗,以提高救治率。指南包括15 条关于治疗甲状腺疾病和中枢神经系统、心血管系统和肝胃肠道器官衰竭的建议以及重症监护病房的入院标准和预后评估,还提出TS的预防方法、确定性治疗的作用以及未来治疗TS的前瞻性试验计划。
和β 受体拮抗剂进行多模式治疗,以提高救治率。指南包括15 条关于治疗甲状腺疾病和中枢神经系统、心血管系统和肝胃肠道器官衰竭的建议以及重症监护病房的入院标准和预后评估,还提出TS的预防方法、确定性治疗的作用以及未来治疗TS的前瞻性试验计划。
本例病人为重型颅脑损伤,无甲状腺疾病病史,查体也未发现明显甲状腺肿 大,仅表现严重心律失常,伴有发热,给疾病诊断带来很大困难。重型颅脑损伤的病人出现上述症状时,还需与阵发性交感神经过度兴奋综合征(paroxysmal sympathetic hyperactivity,PSH)相鉴别。重型颅脑损伤的病情严重、致残率高,病死率甚至高达30%~50%,文献报道约80%的PSH病例是严重颅脑损伤病人,典型的临床症状:阵发性心动过速、高血压、呼吸快、高热和肌张力高。
大,仅表现严重心律失常,伴有发热,给疾病诊断带来很大困难。重型颅脑损伤的病人出现上述症状时,还需与阵发性交感神经过度兴奋综合征(paroxysmal sympathetic hyperactivity,PSH)相鉴别。重型颅脑损伤的病情严重、致残率高,病死率甚至高达30%~50%,文献报道约80%的PSH病例是严重颅脑损伤病人,典型的临床症状:阵发性心动过速、高血压、呼吸快、高热和肌张力高。
PSH病的诊断也缺乏特异性,也是通过评分量表诊断。PSH-AM评分:<8分时,PSH不太可能;8~16分时,PSH可能;≥17分时,PSH 很可能。本例病人阵发性心率快时没有肌强直的表现,呼吸急促症状也不明显,最主要表现是心动过速,故当时不考虑PSH。
2.4 总结
重型颅脑损伤由于病人处于昏迷状,无法提供确切的病史资料,而且TS 发病率本身也较低,故易造成TS 诊断延迟、漏诊甚至误诊。当病人出现不能用原发病解释的心动过速、高热、意识障碍 等症状时,应考虑到TS 的可能,需要仔细追问病史,完善甲状腺功能检查
等症状时,应考虑到TS 的可能,需要仔细追问病史,完善甲状腺功能检查 ,并且还需与PSH、颅内感染、癫痫等疾病相鉴别。TS 治疗重点主要是控制心率、维持循环稳定、抑制甲状腺毒性释放。多器官衰竭和早期心原性休克
,并且还需与PSH、颅内感染、癫痫等疾病相鉴别。TS 治疗重点主要是控制心率、维持循环稳定、抑制甲状腺毒性释放。多器官衰竭和早期心原性休克 会显著影响病人预后,应及时识别和积极管理。
会显著影响病人预后,应及时识别和积极管理。
来源:冯阳,王向蒙.重型颅脑损伤合并甲状腺危象救治1例并文献分析[J].中国微侵袭神经外科杂志,2024,28(02):106-108.
