
张会来教授团队:边缘区转化的DLBCL患者CAR-T细胞治疗后获得长期持续缓解
边缘区淋巴瘤(MZL)是一组B细胞淋巴瘤,起源于淋巴滤泡的边缘区,是一种可以发生于脾、淋巴结和黏膜淋巴组织的惰性淋巴瘤,约占非霍奇金淋巴瘤的10%,发病率仅次于弥漫性大B细胞淋巴瘤(DLBCL)和滤泡性淋巴瘤(FL)[1]。与侵袭性淋巴瘤相比,惰性淋巴瘤的病程长短不一,多数患者的生存期相对较长,但惰性淋巴瘤有转化为更具侵袭性的淋巴瘤的可能。MZL的生存期通常较长,但无论MZL亚型如何,均有部分患者会转化为侵袭性大B细胞淋巴瘤,并增加死亡率。据统计,5%-10%的MZL患者可转化为侵袭性淋巴瘤。组织学转化(HT)为侵袭性淋巴瘤与所有MZL亚型的不良预后相关,尤其是曾暴露于蒽环类药物的患者,转化为侵袭性淋巴瘤后的患者预后更差[2]。如何更好的扩大组织学转化的侵袭性淋巴瘤患者的生存获益是目前临床亟待解决的问题。天津医科大学肿瘤医院淋巴瘤内科张会来教授团队收治了一位MZL转化的DLBCL患者,患者接受CAR-T细胞治疗后目前已获得15个月CR的持续缓解。医脉通血液科特邀请天津医科大学肿瘤医院张会来教授和李维教授分享该病例的相关治疗经验。
医脉通血液科:请您分享一下本例边缘区转化的DLBCL患者的治疗难点有哪些?
张会来教授:该患者治疗的难点主要有以下2个方面:一是,患者一线化疗方案效果不佳,且合并有嗜血综合征。患者初诊时病理诊断为MZL,一线化疗方案效果不佳,一线治疗进展后,患者出现持续性发热 、脾肿大、铁蛋白水平升高(2302μg/L)、sCD25(可溶性CD25)升高等嗜血综合征相关表现,同时伴有胸腔积液
、脾肿大、铁蛋白水平升高(2302μg/L)、sCD25(可溶性CD25)升高等嗜血综合征相关表现,同时伴有胸腔积液 ,住院后出现高热、心衰等临床表现。淋巴瘤是继发性噬血细胞性淋巴组织细胞增多症(HLH)的常见诱因之一。如何有效的对淋巴瘤患者常出现的发热、肝脾淋巴结肿大、肝脏及骨髓受累时可出现的肝功能异常、血细胞减少等与HLH类似的部分症状进行有效的区分是关键[3]。与同类型淋巴瘤患者相比,合并有嗜血综合征的患者预后更差,生存时间更短。如何及时诊断并给予有效的治疗是关键。本例患者出现嗜血综合征相关症状后,我们综合评估后及时给予奥妥珠单抗
,住院后出现高热、心衰等临床表现。淋巴瘤是继发性噬血细胞性淋巴组织细胞增多症(HLH)的常见诱因之一。如何有效的对淋巴瘤患者常出现的发热、肝脾淋巴结肿大、肝脏及骨髓受累时可出现的肝功能异常、血细胞减少等与HLH类似的部分症状进行有效的区分是关键[3]。与同类型淋巴瘤患者相比,合并有嗜血综合征的患者预后更差,生存时间更短。如何及时诊断并给予有效的治疗是关键。本例患者出现嗜血综合征相关症状后,我们综合评估后及时给予奥妥珠单抗 +吉西他滨
+吉西他滨 +地塞米松
+地塞米松 +顺铂
+顺铂 30mg胸腔灌注+依托泊苷+奥布替尼的方案治疗后病情有所好转。二是,患者在治疗过程中出现组织学病理转化,即由边缘区淋巴瘤转化为弥漫大B细胞淋巴瘤。患者疾病进展后及时明确病理对于后续治疗的成功非常关键。此患者二线治疗进展后针对左胸腔穿刺活检,明确患者出现了组织学病理转化,且为P53弥漫强阳性(>90%),BCL2(>90%强+),CD19阳性,病理诊断为边缘区转化的DLBCL。通常这类组织学转化的患者预后不佳,需及时调整治疗方案。针对组织学转化的患者既往有研究提示可以从CAR-T细胞治疗中获益。在给予1个周期ICE方案化疗及DDP胸腔灌注化疗疗效不佳的情况下,与患者及家属充分沟通,给予CAR-T细胞治疗。患者接受瑞基奥仑赛
30mg胸腔灌注+依托泊苷+奥布替尼的方案治疗后病情有所好转。二是,患者在治疗过程中出现组织学病理转化,即由边缘区淋巴瘤转化为弥漫大B细胞淋巴瘤。患者疾病进展后及时明确病理对于后续治疗的成功非常关键。此患者二线治疗进展后针对左胸腔穿刺活检,明确患者出现了组织学病理转化,且为P53弥漫强阳性(>90%),BCL2(>90%强+),CD19阳性,病理诊断为边缘区转化的DLBCL。通常这类组织学转化的患者预后不佳,需及时调整治疗方案。针对组织学转化的患者既往有研究提示可以从CAR-T细胞治疗中获益。在给予1个周期ICE方案化疗及DDP胸腔灌注化疗疗效不佳的情况下,与患者及家属充分沟通,给予CAR-T细胞治疗。患者接受瑞基奥仑赛 CAR-T细胞输注后目前已获得15个月的持续缓解,且仅发生1级CRS,目前已经恢复正常的生活。
CAR-T细胞输注后目前已获得15个月的持续缓解,且仅发生1级CRS,目前已经恢复正常的生活。
医脉通血液科:请您针对本例边缘区转化的DLBCL患者的治疗情况进行分享。
李维教授:针对本例边缘区转化的DLBCL患者,在我们团队的及时诊断和充分治疗以及患者信任的情况下,目前患者已获得较为长期的持续缓解。以下是针对病例相关内容的介绍。
边缘区转化DLBCL病例视频讲解-李维 教授
既往病史
患者,男性,61岁。
2020年初患者自觉不明原因全身肿胀,彩超检查提示全身多发淋巴结肿大。
2020年5月19日于外院行PET-CT检查: 提示扫描范围深浅淋巴瘤多发肿大,糖代谢异常增高,以腹膜后、双侧髂脉区(1.5x0.8 cm,SUVmax5.1)和腋下(1.8x1.0 cm,SUVmax6.5)为著,针对腋下肿大的高代谢淋巴结切检明确病理,切检后送于我院会诊,病理回报示(左腋下)淋巴结边缘区B细胞淋巴瘤。
免疫组化(外院):CD20(滤泡区扩大+),CD3(滤泡间少量+),CD5(滤泡间少量+),CD4(滤泡间少量+),CD8(-),CD10(残余GC+),BCL6(残余GC+),BCL2(残余GC-,其余+),CyclinD1(-),MUM1(-),CD30(-),CXCL13(-),CD21(FDC+),Ki67(10%-20%+,残余GC高表达);
原位杂交(外院):EBER(-);
原位杂交(本院):Kappa:Lambda>10:1;基因重排:IGH(+),IGK-A(+),IGK-B(-),TCRB(-),TCRG(-)。
骨髓流式细胞术(外院)回报:可见27.02%单克隆B淋巴细胞,符合CD5- CD10-成熟小B淋巴细胞白血病/淋巴瘤免疫表型。
实验室检测:血常规WBC:10.96×109/L,LYM 4.96×109/L,HGB:109g/L,PLT:171×109/L;LDH:304U/L(range,0-248)。
综合诊断:(左腋下)淋巴结边缘区B细胞淋巴瘤,IV期A,IPI评分:3分(中高危)。
治疗经过
患者于2020年6月起,接受了一线和二线治疗,后于2022年8月疾病进展,接受进一步治疗。

图1. 患者既往治疗史
2022年8月胸腔穿刺组织免疫组化:CD20(+),CD19(+),CD3(-),CD5(-),CD10(-),BCL6(-),MUM-1(30%+),BCL2(>90%强+),C-MYC(10%+),P53(>90%强+),CD30(-),CD21(FDC+),CD23(FDC+),Ki67(50%-60%+);
原位杂交:EBER(-)。
NGS检测:MYD88基因突变
再次病理诊断:考虑边缘区B细胞淋巴瘤向弥漫性大B细胞淋巴瘤转化,P53弥漫强阳性,IV期。
2022年9月给予ICE方案化疗,DDP胸腔灌注,同时给予止吐、水化碱化治疗,疗效PD。
考虑到患者病理提示为边缘区B细胞淋巴瘤向弥漫性大B细胞淋巴瘤转化,恶性程度高且既往化疗方案疗效欠佳,拟行CAR-T细胞治疗。
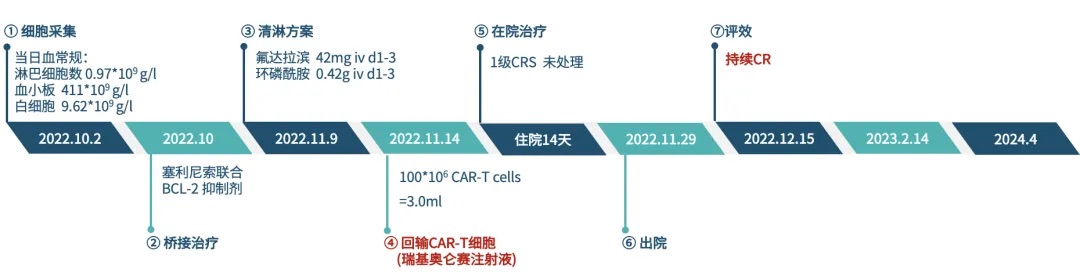
图2. 患者接受瑞基奥仑赛CAR-T细胞治疗
患者回输瑞基奥仑赛CAR-T细胞后,仅出现1级CRS,无NT发生。
CAR-T细胞回输后1个月PET-CT示:原多发结节较前减小、减少,此次PET显像未见明显异常放射,疗效评估为CMR,患者顺利出院。
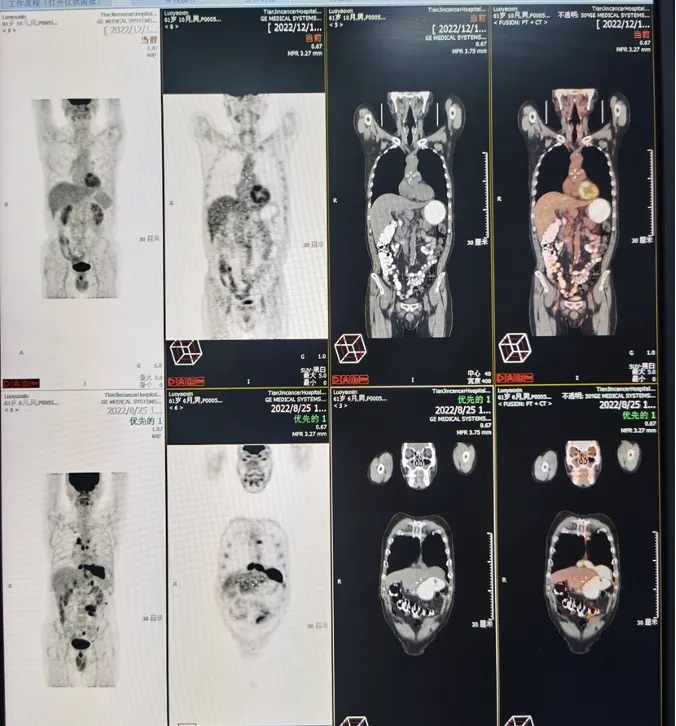
图3. 瑞基奥仑赛CAR-T细胞回输后1个月PET-CT(2022.12.15)
患者CAR-T细胞回输后的1个月内,在其外周血和胸水中均检测到CAR-T细胞。目前患者已获得15个月的持续缓解。
小结
针对复发或难治性边缘区B细胞淋巴瘤患者,在治疗过程中可能会出现病理组织学转化的可能,需要及时取病理明确其发生病理转化的可能,为及时调整治疗方案提供依据。同时,在疾病诊疗过程中,需要PET-CT的定时监测以便充分了解患者疾病的疗效。CAR-T细胞治疗在组织学转化的淋巴瘤治疗中占据重要地位,为患者带来持续缓解和长期生存的可能。

张会来 教授
肿瘤学博士,主任医师,博士研究生导师
现任天津医科大学肿瘤医院淋巴瘤内科科主任
主要研究方向:恶性淋巴瘤的分子诊断和个体化治疗
中国抗癌协会淋巴瘤专业委员会副主任委员
中国临床肿瘤学会(CSCO)淋巴瘤专家委员会常委
中华医学会肿瘤分会淋巴瘤学组委员
中国医促会肿瘤内科分会副主任委员
中国医药教育协会淋巴疾病专委会副主任委员
中国老年保健协会淋巴瘤专业委员会副主任委员
天津市抗癌协会肿瘤临床化疗专委会主任委员
天津市血液病质控中心副主任委员
天津市医师协会血液医师分会副会长

李维 教授
主治医师
天津医科大学肿瘤医院淋巴瘤内科
天津市抗癌协会淋巴瘤专业委员会委员
中国老年保健协会淋巴瘤专业委员会委员
2011-2012在美国内布拉斯加大学医学中心进修
2016-2017在瑞典卡罗琳斯卡医学院进修
在自体造血干细胞移植联合大剂量化疗治疗淋巴瘤领域有较丰富的经验
